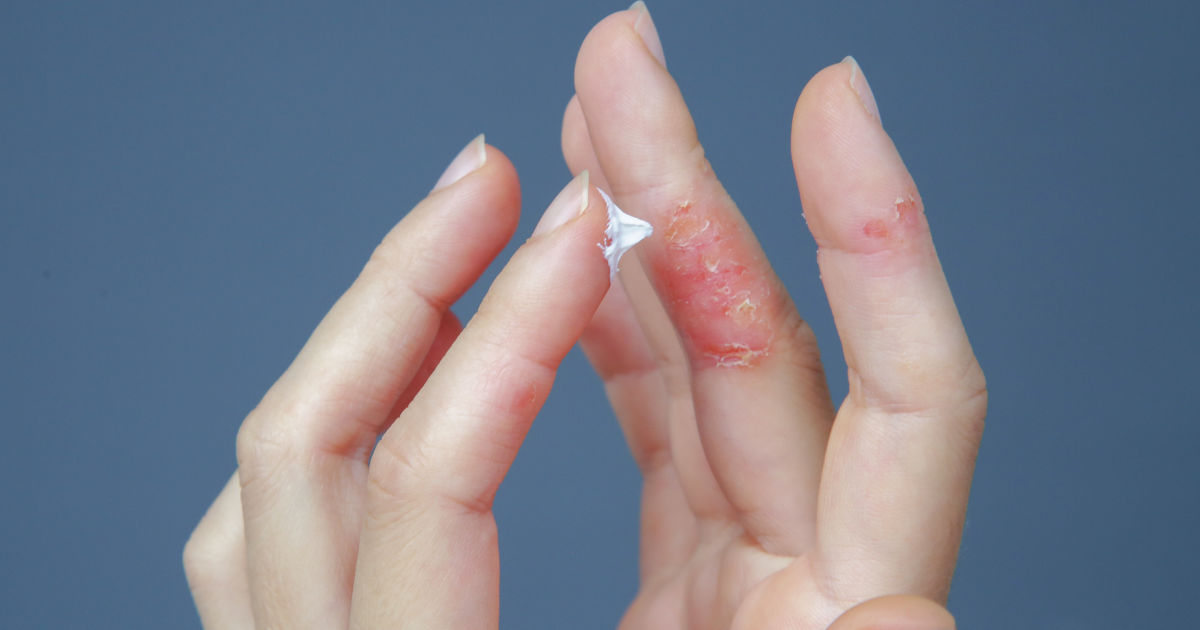
濕疹不只是皮膚搔癢這麼簡單,每個年齡層、不同環境下,濕疹症狀有哪些,可能大不相同。你知道孩子與成人表現出的濕疹差異嗎?還是曾經懷疑過自己的紅疹是不是濕疹?
本文將剖析濕疹的主要症狀、發作原因,並協助你區分濕疹與其他皮膚問題,讓你能夠更精確辨認及管理濕疹,一起深入理解各種關鍵細節。
常見的濕疹症狀及表現
濕疹作為一種常見的皮膚炎症反應,其症狀表現多樣且因階段、部位和年齡而異。本節將系統性地剖析濕疹從初期到慢性階段的變化特徵,探討不同身體部位的症狀差異,並依據年齡層分析其獨特表現,幫助您準確辨識濕疹症狀並採取適當的護理措施。
初期症狀表現
濕疹初期主要呈現輕微但明顯的皮膚變化,提早識別這些徵兆有助於及時介入治療。
常見初期症狀包括:
- 皮膚出現不規則紅斑,觸感溫熱
- 微小丘疹叢集,可能略微凸起
- 輕度至中度瘙癢感,尤其在夜間加劇
- 皮膚乾燥與輕微脫屑
- 患處皮膚觸感粗糙
根據台灣皮膚科醫學會的統計,約85%的濕疹患者會先經歷這些初期症狀,其中63%的患者在症狀出現後1-2週內會進展至更明顯階段。不同年齡層的初期表現也有所差異:嬰幼兒常在臉頰和頭皮先出現症狀;兒童多見於肘窩和膝窩;成人則常在手部和頸部率先表現。
值得注意的是,初期症狀常被誤認為單純的皮膚乾燥或過敏反應,導致延誤治療。研究顯示,及早在初期階段進行保濕和避免刺激,可使50%以上的輕微案例不再惡化。
急性濕疹的特徵
急性濕疹是濕疹進展的活躍階段,症狀明顯且對生活品質影響較大。
急性濕疹的典型表現:
- 強烈紅腫與發熱感,患處邊界較為清晰
- 水泡形成與滲液現象,尤其在搔抓後更明顯
- 劇烈且難以忍受的瘙癢感,影響睡眠和日常活動
- 皮膚表面可能出現結痂或微小裂隙
- 患處周圍可見抓痕或繼發性感染跡象
急性濕疹與慢性濕疹的主要區別在於其炎症反應更為劇烈,且症狀發展更快。一位35歲的患者描述道:「就像皮膚下有螞蟻在爬,越抓越癢,最後皮膚開始滲出黃色液體」。這種階段若未妥善處理,約有70%的案例會轉為慢性。
緩解急性濕疹癢感的實用建議:
- 使用冷敷:以冷毛巾敷於患處10-15分鐘
- 抗組織胺藥物:醫師可能建議短期使用口服抗組織胺
- 避免熱水沖洗:使用溫水(不超過30°C)清潔
- 選擇溫和保濕產品:含神經醯胺的無香精產品較為適合
- 使用醫生處方的外用藥物:如局部類固醇或鈣調神經抑制劑
慢性濕疹的症狀
慢性濕疹是長期反覆發作後的持續性階段,皮膚結構出現明顯變化。
慢性濕疹的主要特徵:
- 皮膚明顯增厚(苔蘚化),觸感粗糙堅硬
- 明顯的色素沉澱或色素減退,呈現深色或白色斑塊
- 持續性皮膚乾燥與脫屑
- 皮紋加深,呈現菱形格狀紋路
- 持續性但程度較緩和的搔癢感
根據台灣皮膚科學會的追蹤資料,約45%的濕疹患者會進展至慢性階段,其中有22%的患者在5年後仍未完全緩解。環境因素與治療依從性是影響慢性化的關鍵因素。
慢性濕疹的日常管理建議:
- 建立固定的保濕習慣:每天至少使用2-3次高效保濕霜
- 避免已知的刺激物:個人化記錄並遠離誘發因子
- 睡眠環境管理:使用棉質寢具,保持室內濕度40-50%
- 飲食觀察:部分患者可能受益於低發炎飲食
- 壓力管理:研究顯示壓力是60%慢性濕疹患者的惡化因素
特別提醒:慢性濕疹患者更需要定期回診,以調整長期治療計劃,而非僅依賴短期藥物控制。
不同部位的濕疹症狀差異
濕疹在身體不同區域的表現方式各異,這與局部環境因素、皮膚特性和外部刺激密切相關。
臉部濕疹:
- 通常呈現輕度紅斑與細小鱗屑
- 較少出現滲出現象,但易有乾燥感
- 皮膚屏障功能較弱,對外部刺激反應更敏感
- 在頰部和前額較為常見,常伴隨眼周皮膚受累
四肢濕疹:
- 肘窩和膝窩是經典好發部位,皮膚皺摺處易積聚
- 常見對稱性分布,兩側肢體同時受累
- 慢性案例中可見明顯的苔蘚化和色素變化
- 夏季因出汗增加而容易加重
手部濕疹:
- 多見於手背和指間,呈現乾燥脫皮和細小裂口
- 接觸型案例常見紅腫和水泡,尤其指尖部位
- 反覆濕潤-乾燥循環導致皮膚增厚
- 職業相關性高,如美髮師、醫護人員等頻繁接觸水和化學品者
軀幹濕疹:
- 通常呈現不規則分布的紅斑和丘疹
- 對流汗和緊身衣物摩擦特別敏感
- 背部和胸前較為常見,尤其在壓力增加時
一位皮膚科醫師分享的臨床案例:一名32歲女性在臉部使用的治療方案(低效類固醇)對其手部濕疹完全無效,反而需要更高效的藥物和手套保護療法,才能有效控制。這凸顯了根據部位調整治療方案的必要性。
各年齡層的濕疹症狀特點
濕疹症狀隨年齡變化顯著,不同生命階段的表現與需要的照護方式也各不相同。
嬰兒期濕疹(0-2歲):
- 症狀多見於臉頰、前額和頭皮,呈現紅色丘疹和滲出
- 約60%的案例在頭6個月內開始表現
- 約50%會在2歲前自行緩解
- 易受食物過敏影響,常與牛奶或蛋白質攝取相關
- 家族過敏史是主要風險因素,風險提高2-3倍
兒童期濕疹(2-12歲):
- 好發於肘窩、膝窩和頸部皺褶處
- 約30%的嬰兒期濕疹會持續至此階段
- 症狀趨向慢性化,苔蘚化開始出現
- 環境過敏原(如塵蟎、花粉)影響增加
- 學校環境和心理壓力成為新的誘發因素
青少年及成人濕疹:
- 手部、頸部和眼周是常見部位
- 約75%的案例呈現間歇性發作模式
- 職業和生活習慣相關性增強
- 壓力是主要誘發因素,約65%的患者報告壓力相關惡化
- 女性在荷爾蒙變化期(如經期前、懷孕期)症狀易波動
銀髮族濕疹(65歲以上):
- 全身性乾燥是主要特徵,伴隨輕微炎症
- 藥物相關性濕疹風險增加
- 皮膚屏障功能下降,修復能力減弱
- 對環境變化(如溫度、濕度)敏感度增加
- 症狀常較為頑固且治療反應較緩慢
照護嬰幼兒濕疹的實用建議:
- 洗澡水溫控制在32-34°C,時間不超過10分鐘
- 選用無皂基、無香精的嬰兒專用清潔產品
- 保持指甲短而平滑,必要時使用嬰兒手套防止搔抓
- 穿著100%棉質寬鬆衣物,避免羊毛和合成纖維
- 保持室內濕度40-50%,特別是冬季暖氣使用時
長期追蹤研究顯示,有效管理嬰幼兒期濕疹可減低30-40%的過敏行進風險(包括後續發展為氣喘或鼻過敏的機率),強調早期干預的重要性。
濕疹的主要成因
濕疹是一種常見的慢性皮膚發炎疾病,其成因涉及多種複雜因素的交互作用。科學研究表明,濕疹的發生與外在環境刺激、免疫系統功能異常、過敏原接觸、遺傳體質以及生活型態等因素密切相關。了解這些成因有助於患者更有效地管理症狀,並制定個人化的預防策略。
外在環境刺激因素
環境因素在濕疹的發展與惡化中扮演關鍵角色。研究顯示,超過60%的濕疹患者報告環境變化會觸發症狀惡化。
主要環境誘發因素包括:
- 溫度與濕度變化:根據《Journal of Allergy and Clinical Immunology》發表的研究,低濕度環境(相對濕度低於40%)會使皮膚屏障功能下降35%,增加濕疹發作風險
- 空氣污染物:PM2.5等微粒會刺激皮膚屏障,一項追蹤2,000名兒童的研究發現,空氣污染指數每升高10單位,濕疹發生率增加7.6%
- 化學物質接觸:清潔劑、香料、防腐劑等化學物可破壞皮膚天然保護層,歐洲過敏研究中心的數據顯示約45%的濕疹患者對常見化學物質有反應
環境調整預防策略:
- 維持室內相對濕度在40-60%,尤其在冬季使用加濕器
- 使用空氣清淨機減少過敏原和污染物
- 選擇無香料、低敏感性清潔和個人護理產品
- 穿著純棉、柔軟透氣的衣物,避免羊毛等粗糙面料直接接觸皮膚
免疫系統異常反應
濕疹本質上是一種免疫系統異常反應的表現,其中T細胞功能失調和發炎途徑過度活化是核心病理機制。
免疫系統與濕疹的關聯:
- T細胞失調:最新免疫學研究顯示,濕疹患者的Th2細胞過度活化,導致白介素-4、白介素-13等發炎物質分泌增加。《Nature Immunology》期刊發表的臨床試驗顯示,針對這些發炎因子的單株抗體治療可使70%患者症狀改善
- 皮膚屏障缺陷:約85%重度濕疹患者表現出丝聚蛋白(filaggrin)基因異常,此蛋白質對維持皮膚屏障完整性至關重要
- 先天性免疫反應異常:濕疹患者的角質細胞分泌抗菌肽減少,導致金黃色葡萄球菌等病原體更容易定植
臨床研究發現:
一項涵蓋3,000名患者的大型研究顯示,濕疹患者皮膚上的金黃色葡萄球菌含量比正常人高出10-100倍,這些細菌會釋放毒素進一步刺激免疫反應,形成惡性循環。免疫調節治療已成為現代濕疹治療的重要策略,包括局部免疫調節劑和生物製劑,後者針對特定免疫分子設計,有效率可達60-80%。
過敏原與濕疹的關聯
過敏原是濕疹發作的重要誘因,許多患者的症狀與特定過敏原接觸明顯相關,尤其在具有過敏體質的個體中更為顯著。
常見過敏原與濕疹關係:
- 塵蟎:根據美國皮膚科學會研究,約65%的濕疹患者對塵蟎過敏。塵蟎蛋白質分解酵素能穿透受損的皮膚屏障,觸發免疫反應
- 食物過敏原:研究顯示30-40%的兒童濕疹與食物過敏相關,常見的包括雞蛋(14%)、牛奶(9%)、花生(7%)和小麥(5%)
- 花粉與黴菌:《Allergy》期刊報告,23%的成人濕疹患者在花粉季節症狀加重,顯示空氣中過敏原的影響
常見疑問解答:
濕疹會遺傳嗎?
是的,濕疹具有明顯的遺傳傾向。研究顯示,若父母雙方都有濕疹病史,子女罹患風險高達80%;若只有一方有病史,風險約為40%。這主要與特定基因(如絲聚蛋白基因)的變異相關,但環境因素同樣重要。
濕疹與恙蟲病的區別是什麼?
- 濕疹:慢性免疫性皮膚疾病,表現為紅斑、搔癢、脫皮,沒有發燒等全身症狀
- 恙蟲病:由立克次體感染引起的傳染病,有明確的恙蟲叮咬史,除皮疹外還伴隨高燒、頭痛、肌痛等全身症狀,皮損通常有特徵性焦痂
過敏原檢測(如特異性IgE測試或皮膚點刺試驗)可幫助患者識別個人觸發因素,有針對性地避免接觸,從而更有效控制症狀。
遺傳因素與體質
濕疹的發生與遺傳因素密切相關,家族聚集性是此疾病的顯著特徵,多項基因變異共同構成了易感體質。
遺傳因素的科學證據:
- 雙胞胎研究:同卵雙胞胎的濕疹一致率高達77%,異卵雙胞胎則為15-20%,強烈支持遺傳因素的重要性
- 基因變異:絲聚蛋白(FLG)基因是最被廣泛研究的濕疹相關基因,攜帶FLG基因缺陷的個體濕疹風險增加3-5倍
- 基因多態性:CARD11、IL-4、IL-13及其受體基因的多態性也與濕疹風險顯著相關
不同族群的遺傳差異:
研究顯示濕疹在不同種族間的發生率有顯著差異:
- 北歐人口:約15-20%患病率,與寒冷氣候和室內活動增加相關
- 亞洲人口:日本和台灣的研究顯示患病率約10-15%,與城市化和西式生活方式採納相關
- 非洲裔美國人:濕疹患病率達19.3%,比白人(16.1%)高,且症狀通常更嚴重
基於遺傳因素的預防策略:
- 高風險家庭(有家族史)的新生兒應使用溫和保濕產品,從出生起強化皮膚屏障
- 研究顯示,高風險嬰兒從出生開始每日使用保濕霜,可將濕疹發生率降低50%
- 避免過早接觸強效清潔劑和刺激性物質,維持皮膚微生物平衡
- 定期皮膚檢查和早期干預可防止症狀惡化並減少併發症
雖然無法改變遺傳因素,但了解個人遺傳風險有助於實施更有針對性的預防措施和生活調整。
壓力與生活習慣影響
心理壓力和日常生活習慣在濕疹的發作和控制中扮演著關鍵角色,這種關聯已被多項研究證實。
壓力與濕疹的關聯:
- 神經-免疫互動:心理壓力會刺激交感神經系統,釋放壓力荷爾蒙如皮質醇和腎上腺素,進而影響免疫功能
- 臨床數據:一項追蹤2,100名濕疹患者的研究顯示,約46%的患者報告壓力會直接觸發發作,壓力事件後平均3-5天內症狀加重
- 神經肽作用:壓力狀態下,皮膚中的P物質、神經生長因子等神經肽增加,直接導致瘙癢感增強和發炎加劇
生活習慣對濕疹的影響:
- 睡眠質量:研究顯示睡眠不足的濕疹患者瘙癢感增加35%,且夜間搔抓會進一步損害皮膚屏障
- 飲食模式:高糖、高脂肪飲食會增加全身炎症反應;相反,地中海飲食(富含橄欖油、魚類、堅果)的患者症狀改善率達65%
- 運動習慣:適度運動能降低壓力水平並改善免疫功能,但過度出汗可能刺激皮膚;研究顯示每週進行150分鐘中等強度運動的濕疹患者症狀評分平均降低28%
實用的壓力管理與生活調整建議:
- 正念減壓:8週正念練習能使濕疹症狀嚴重度降低約31%,並減少皮質醇水平
- 飲食調整:增加omega-3脂肪酸攝取(如鮭魚、亞麻籽)、維生素D和益生菌食品
- 睡眠優化:保持規律睡眠時間,睡前避免使用電子產品,臥室溫度控制在20-22°C
- 運動建議:選擇低衝擊性運動如瑜伽、散步,運動後立即沖澡並塗抹保濕產品
一項針對慢性濕疹患者的生活方式干預研究顯示,綜合實施壓力管理、飲食調整和睡眠改善的患者,在16週後皮膚症狀改善率高達72%,且用藥需求降低40%。這凸顯了全方位生活調整對濕疹管理的重要性。
濕疹症狀與其他皮膚問題的區別
當皮膚出現紅腫、搔癢或脫屑時,正確識別是濕疹還是其他皮膚問題至關重要,因為不同皮膚疾病需要完全不同的治療方法。本文將幫助您了解濕疹與其他常見皮膚疾病的關鍵差異,並強調何時應尋求專業醫療協助。
濕疹與皮膚炎的差別
濕疹與皮膚炎在醫學上有著密切但不完全相同的關係。濕疹實際上是皮膚炎的一種特定類型,但並非所有皮膚炎都是濕疹。
醫學定義比較:
- 皮膚炎(Dermatitis): 泛指皮膚發炎的統稱,包含多種不同原因引起的皮膚發炎狀況
- 濕疹(Eczema): 特指異位性皮膚炎(Atopic dermatitis),是一種慢性、復發性的皮膚發炎疾病,與過敏體質高度相關
臨床表現差異:
| 特徵 | 濕疹 | 一般皮膚炎 |
|---|---|---|
| 好發族群 | 多見於兒童,常有過敏史 | 各年齡層均可能發生 |
| 好發部位 | 肘窩、膝窩、頸部、眼周 | 依類型而異,可能全身各處 |
| 症狀持續性 | 慢性且反覆發作 | 可能急性或慢性 |
| 皮膚變化 | 急性期紅腫、水泡;慢性期皮膚增厚 | 依類型有不同表現 |
發病機制區別:
濕疹主要與免疫系統失調、皮膚屏障功能缺陷及環境因素交互作用有關,通常伴隨IgE升高和Th2免疫反應。而一般皮膚炎則可能由多種不同機制引起,包括接觸刺激物、過敏原、感染等。
濕疹與乾癬的區別
濕疹和乾癬都是常見的發炎性皮膚疾病,但其病理機制與臨床表現有顯著差異。
症狀對比:
| 特徵 | 濕疹 | 乾癬 |
|---|---|---|
| 皮膚外觀 | 紅斑、水泡、滲液、結痂 | 明顯邊界的紅斑、覆蓋銀白色鱗屑 |
| 搔癢程度 | 劇烈搔癢 | 輕微搔癢或無搔癢 |
| 好發部位 | 肘/膝窩、頸部、眼周 | 肘/膝蓋伸側、頭皮、腰背部 |
| 分布特點 | 常對稱分布 | 明顯的斑塊與對稱性分布 |
病因差異:
- 濕疹: 主要與過敏體質(異位性)、環境刺激和皮膚屏障功能異常相關
- 乾癬: 為自體免疫性疾病,與T細胞介導的免疫反應失調有關,遺傳因素強
病程與統計資料:
根據台灣皮膚科醫學會的資料,乾癬患者約占台灣人口的2-3%,且40%會出現指甲病變;而濕疹在台灣兒童的盛行率約為7-10%,成人約為1-3%。乾癬通常呈現慢性穩定斑塊,而濕疹則有明顯的急性期(紅、腫、濕)和慢性期(乾、厚、脫屑)交替。
皮膚鏡檢特徵:
皮膚鏡檢查下,乾癬病灶可見規則排列的點狀血管(紅點),而濕疹則顯示不規則的血管模式。組織病理學上,乾癬有特徵性的表皮增厚與角質層異常。
濕疹與接觸性皮膚炎的比較
濕疹與接觸性皮膚炎雖都會造成皮膚搔癢和發紅,但兩者在病因機制與臨床表現上有明確區別。
核心差異:
- 濕疹(異位性皮膚炎): 內因性疾病,通常與遺傳體質相關
- 接觸性皮膚炎: 外因性疾病,由特定物質直接接觸皮膚後引發
症狀與誘因比較:
| 特徵 | 濕疹 | 接觸性皮膚炎 |
|---|---|---|
| 發病模式 | 慢性反覆,與體質相關 | 接觸特定物質後發生,移除原因後改善 |
| 皮疹分布 | 好發於身體彎曲處 | 限於接觸區域,形狀常與接觸物吻合 |
| 常見誘因 | 乾燥、壓力、溫度變化 | 金屬、化學物質、植物、化妝品 |
| 延遲反應 | 較少 | 過敏性接觸性皮膚炎常有24-48小時延遲反應 |
分辨技巧:
- 接觸史評估: 接觸性皮膚炎通常在首次使用新產品或接觸特定物質後出現
- 分布特徵: 如手部單側或不對稱分布,或與首飾、腕錶接觸處的皮疹,多提示接觸性皮膚炎
- 貼膚試驗: 接觸性皮膚炎可通過貼膚試驗確認特定過敏原
常見誤判情況:
手部慢性濕疹常被誤診為接觸性皮膚炎,特別是「如何區分手部濕疹與接觸性皮膚炎」是常見臨床問題。若皮疹持續存在且不受環境改變影響,更可能是濕疹而非接觸性皮膚炎。
如何正確辨別濕疹症狀
正確辨別濕疹需要系統性的觀察和評估,以下提供實用的辨識步驟。
辨識濕疹的四步驟:
- 觀察皮疹特徵: 濕疹典型表現為紅斑、丘疹、水泡、糜爛和脫屑,慢性期則有皮膚增厚和苔癬化
- 評估搔癢程度: 濕疹的搔癢通常較為劇烈,尤其夜間加重
- 檢視分布位置: 成人好發於肘窩、膝窩、頸部;嬰幼兒則常見於臉部、頭皮和四肢伸側
- 了解病程變化: 濕疹常呈現慢性反覆的特性,與季節變化、壓力等因素相關
問診重點與自我檢查指引:
- 個人及家族過敏史(如過敏性鼻炎、氣喜、食物過敏)
- 症狀的時間模式(持續時間、季節性、日間/夜間變化)
- 可能的誘發因素(如環境變化、情緒壓力、飲食)
- 之前的治療反應
根據台灣皮膚科醫學會的建議,「如何辨別濕疹和其他皮膚病?」的關鍵在於尋求專業診斷。特別是當符合以下情況時,應立即就醫:
- 皮疹伴隨發熱或全身不適
- 皮疹迅速擴散或出現水泡
- 有明顯感染跡象(如滲液增加、疼痛加劇)
- 常規保濕和非處方藥無效
專業醫療資源建議:
建議尋求皮膚科專科醫師診斷,可透過台灣皮膚科醫學會或台灣兒童過敏氣喘免疫及風濕病醫學會查詢專業醫師。臨床上,醫師可能會進行皮膚刮片檢查、貼膚試驗或血液檢測以確診濕疹並排除其他皮膚問題。
濕疹的治療方式
濕疹治療需根據症狀嚴重度、發作階段和患者個體差異選擇適當方案。現代醫學提供多元化的治療選項,包括外用藥物、內服藥物及非藥物治療方法,臨床上通常採取階梯式治療策略,從症狀輕微到嚴重逐步升級治療強度。以下將詳細介紹各種治療方式的特點、適用情境與實證成效。
外用藥物治療選擇
外用藥物是濕疹治療的第一線選擇,根據症狀嚴重程度可分級使用。
外用類固醇藥膏:
- 分為七個強度等級,從最弱(VII級)到最強(I級)
- 輕度濕疹適用低效類固醇(VI-VII級)如hydrocortisone 1%
- 中度濕疹適用中效類固醇(III-V級)如triamcinolone 0.1%
- 重度濕疹短期使用高效類固醇(I-II級)如clobetasol propionate 0.05%
臨床研究顯示正確使用類固醇藥膏可使80-90%的輕中度濕疹患者在1-2週內症狀顯著改善。常見副作用包括皮膚萎縮、毛細血管擴張及色素沉著,特別是在面部和皺褶處使用高效類固醇時更需注意。
非類固醇免疫調節劑:
- Tacrolimus軟膏(Protopic®)和Pimecrolimus乳膏(Elidel®)適用於對類固醇有顧慮的患部,如臉部、眼周、頸部
- 這類藥物不會引起皮膚萎縮,可長期使用
- 初期可能有灼熱感,約40%患者會出現,通常3-4天後減輕
根據2020年美國皮膚科學會指南,輕中度濕疹可先使用外用免疫調節劑,若效果不佳再改用類固醇,而對於重度或頑固性濕疹,可考慮使用PDE4抑制劑如crisaborole,其療效雖不及中效類固醇但副作用較少。
內服藥物治療方案
當外用藥物無法控制症狀時,醫師可能建議使用內服藥物治療。
口服抗組織胺:
- 第一代抗組織胺(如diphenhydramine)具鎮靜效果,適合夜間使用,減輕搔癢影響睡眠
- 第二代抗組織胺(如cetirizine、loratadine)白天使用不會嗜睡,持續時間較長
- 抗組織胺主要針對搔癢症狀,對發炎本身效果有限
免疫調節劑:
- Cyclosporine:短期使用可快速控制嚴重濕疹,研究顯示約70%患者在2週內達明顯改善
- Methotrexate:起效較慢(4-8週),但副作用相對較少,適合長期控制頑固濕疹
- Azathioprine:次選藥物,約60%患者有良好反應
最新的生物製劑Dupilumab(Dupixent®)為美國FDA核准治療中重度異位性皮膚炎的單株抗體,臨床試驗顯示超過一半患者在16週治療後達到EASI-75(症狀改善75%)。根據2022年更新的國際指南,這類藥物可用於傳統全身性藥物治療失敗的成人患者。
使用免疫調節劑時需定期監測肝腎功能及血壓,特別是使用cyclosporine的患者。生物製劑則需注意過敏反應及結膜炎等潛在副作用。
非藥物治療方法
非藥物治療可作為藥物治療的輔助,有助於長期控制濕疹。
光照療法:
- 窄波UVB(Narrowband UVB)是首選光療方式,每週2-3次,總療程通常為12-24次
- 研究顯示約70%的慢性濕疹患者經光療後有明顯改善
- 不適合急性發炎期使用,主要用於慢性頑固型濕疹
濕敷療法(Wet Wrap Therapy):
- 特別適用於嚴重急性發作及小兒濕疹
- 研究顯示濕敷可增加藥物吸收達10倍,並在72小時內使重度濕疹症狀顯著緩解
- 施行步驟:塗抹藥膏→濕布包覆→乾布外層→維持數小時
心理支持與壓力管理:
- 心理壓力與濕疹嚴重程度呈正相關,36%的患者報告壓力是主要誘因
- 認知行為療法(CBT)可減少抓搔行為,一項對照研究顯示接受CBT的患者搔癢度下降40%
- 正念減壓(MBSR)課程也顯示對濕疹生活品質有積極影響
英國皮膚科學會指南建議,非藥物治療應與常規藥物治療結合,尤其對於長期管理非常重要。香港中文大學一項研究顯示,結合中醫穴位按摩與西藥治療的患者,復發率比單純西藥治療降低約25%。
針對不同症狀的治療策略
濕疹治療需根據症狀特性和發生部位進行個別化調整。
急性濕疹處理:
- 濕疹急性發作時(紅、腫、痛、滲液),首選短期使用中高效類固醇迅速控制炎症
- 冷敷、生理食鹽水濕敷可緩解熱感和紅腫
- 避免使用乳液類保濕品,優先選擇凝膠或乳霜劑型
慢性濕疹處理:
- 慢性濕疹(粗厚、苔癬化)需使用較強效類固醇或添加角質溶解劑(如水楊酸、尿素)增加藥物滲透
- 保持規律塗抹保濕劑,每日至少2次,最好在沐浴後3分鐘內完成
- 間歇性使用免疫調節劑可預防復發,研究顯示每週使用兩次可使復發率降低60-70%
特定部位治療策略:
- 臉部與頸部:優先使用低效類固醇或非類固醇免疫調節劑
- 眼周:僅使用特別指定的低效類固醇,時間短暫
- 手足:超高效類固醇配合封閉療法或搭配光療
- 皺褶處:避免高效類固醇,可考慮抗真菌劑與低效類固醇混合使用
緩解濕疹癢感的方法:
- 冷敷:使用冰袋或冷毛巾敷在發癢處可立即減輕癢感
- 抗組織胺:睡前服用第一代抗組織胺有助改善夜間搔癢
- 濕敷:對於嚴重搔癢區域,濕敷可迅速舒緩並減少搔抓傷害
- 壓力管理:透過深呼吸、冥想等方式降低壓力,間接減少搔癢刺激
治療效果評估應使用標準量表如EASI(濕疹面積與嚴重度指數)或SCORAD,美國皮膚科學會建議每2-4週重新評估一次急性濕疹,慢性濕疹則可延長至3個月。若連續8週治療無明顯改善,應考慮調整治療策略或尋求專科醫師會診。
日常濕疹照護與保養
濕疹患者的日常管理對控制症狀至關重要。完善的照護策略能顯著減少發作頻率、降低症狀嚴重度,並提升生活品質。以下將介紹從保濕、環境調整到飲食選擇的全方位照護方案,協助患者建立有效的自我管理習慣。
濕疹肌膚的保濕方法
保濕是濕疹照護的基石,研究顯示正確保濕可減少55%的症狀復發率。美國皮膚科學會建議選擇不含香料、酒精和色素的保濕產品,特別推薦以下幾類:
- 醫療級保濕霜:含有神經醯胺、玻尿酸等成分,能修復皮膚屏障
- 乳液型保濕劑:質地較輕,適合日間使用和輕微症狀
- 軟膏類產品:如凡士林、含礦物油成分的霜劑,適合嚴重乾燥區域
保濕頻率應為每日至少2次,沐浴後3分鐘內立即塗抹效果最佳。洗澡水溫應控制在32-35°C之間,時間不超過10分鐘,並使用無皂鹼的溫和清潔劑。
值得注意的是,即使症狀改善,也應持續保濕護理。英國國家臨床優化研究所(NICE)指南指出,持續保濕可將復發機率降低40%以上。
居家環境調整建議
居家環境對濕疹患者的影響不容忽視。根據日本皮膚科學會的研究,適當的環境調整可減少30-45%的症狀發作。
室內濕度控制:
- 維持40-50%的室內濕度最為理想
- 使用濕度計監測,必要時添置加濕器或除濕機
- 冬季暖氣使用時,可放置水盆或濕毛巾增加室內濕度
過敏原管理:
- 每週以60°C熱水清洗床單、枕套,消滅塵蟎
- 選擇防塵蟎寢具套,研究顯示可降低35%的過敏反應
- 避免厚重窗簾、地毯和絨毛玩具累積塵蟎
空氣品質優化:
- 定期開窗通風,每日至少30分鐘
- 考慮使用HEPA空氣清淨機,效能可過濾99.97%的過敏原
- 避免室內吸菸和使用刺激性清潔劑
世界過敏組織的數據顯示,實施上述措施的家庭中,濕疹兒童的症狀嚴重度平均下降了38%。
衣物選擇與清潔方式
濕疹患者的衣物選擇直接影響皮膚舒適度和症狀控制。醫學研究證實,適當的衣物管理可減少約25%的發作機率。
理想衣物材質:
- 100%純棉:透氣性佳,降低皮膚摩擦和刺激
- 天絲(TENCEL):具優良吸濕排汗功能,觸感柔軟
- 絲綢:溫和低摩擦,但價格較高
- 應避免:羊毛、尼龍、聚酯纖維和任何粗糙材質
穿著建議:
- 選擇寬鬆剪裁,減少與皮膚摩擦
- 內衣褲應無縫或平縫設計
- 避免高領、緊身衣物造成摩擦和汗液累積
衣物清洗指南:
- 使用無香料、無染劑的溫和洗衣精
- 漂洗兩次確保洗衣劑完全去除
- 避免使用柔軟精和烘衣紙
- 陽光曬乾有助殺菌,但過敏嚴重時可考慮室內陰乾
德國過敏研究中心發現,更換為推薦的衣物材質後,約65%的濕疹患者報告症狀有所改善。嬰幼兒患者尤其應注意選擇專為敏感肌設計的OEKO-TEX認證服飾。
飲食調整與注意事項
飲食因素對濕疹發作有顯著影響。澳洲皮膚病學會指出,約40-60%的中重度濕疹患者能從飲食調整中獲益。
常見飲食誘發因子:
- 乳製品:特別是牛奶中的酪蛋白和乳清蛋白
- 雞蛋:蛋白質部分易引起過敏反應
- 海鮮與堅果:高過敏風險食物
- 麵筋:小麥中的麵筋蛋白可能導致過敏
- 添加物:人工色素、防腐劑和味精等
飲食建議:
- 建立食物日誌追蹤症狀與食物關聯性
- 考慮在醫師指導下進行排除測試
- 減少高組織胺食物(如發酵食品、醃漬品)
- 攝取適量Omega-3脂肪酸,可從亞麻籽油、核桃和深海魚獲取
增強皮膚健康的營養素:
- 維生素D:研究顯示補充維生素D可減輕濕疹症狀
- 益生菌:特別是乳桿菌和雙歧桿菌有助於免疫調節
- 鋅和硒:支持皮膚修復和免疫功能
- 抗氧化物質:多彩蔬果富含的花青素和類黃酮
歐洲過敏與臨床免疫學會研究發現,地中海飲食模式(富含蔬果、堅果、橄欖油和魚類)可降低25%的濕疹症狀嚴重度。然而,飲食調整應個人化,最好在專業醫療人員指導下進行。
季節變化的應對策略
季節轉變常是濕疹惡化的關鍵時期,根據研究,超過70%的患者報告季節性症狀波動。了解各季特點並提前調整照護策略至關重要。
夏季策略:
- 保持涼爽,避免過度出汗
- 游泳後立即沖洗並塗抹保濕劑
- 選擇物理性防曬品(含氧化鋅、二氧化鈦),避免化學防曬
- 空調溫度維持在25-27°C,避免過度乾燥
冬季應對:
- 增加保濕頻率和使用更滋潤的產品
- 考慮使用加濕器維持室內濕度
- 穿著多層輕薄衣物,避免單一厚重衣物
- 避免突然溫度變化,特別是從溫暖室內到寒冷室外
季節轉換期:
- 提前2-4週調整保養程序
- 症狀加劇時立即加強保濕和局部治療
- 密切留意花粉、黴菌等季節性過敏原
預防濕疹發作的關鍵在於建立可持續的日常習慣。芬蘭皮膚科研究發現,實施完整季節性調整計劃的患者,平均發作次數減少了47%。定期追蹤皮膚狀況變化,並在症狀初期即時介入,可大幅降低重度發作風險。
結論
濕疹作為一種常見的慢性皮膚發炎疾病,需要患者全面了解其症狀表現、成因機制、與其他皮膚疾病的區別、適當治療選擇以及日常照護策略。通過正確識別不同階段與部位的症狀特點,結合醫療專業治療與完善的自我照護,患者能有效控制發作頻率、降低症狀嚴重度,並提升生活品質。關鍵在於建立個人化的全方位管理計劃——包含適當藥物使用、嚴謹的保濕習慣、環境調整、衣物選擇與飲食注意事項,同時根據季節變化靈活調整策略,方能達到長期有效控制濕疹的目標。
常見問題
問題1: 濕疹和乾癬有什麼不同?
答案:濕疹是一種過敏或皮膚屏障失調導致的慢性發炎,病灶通常呈現紅、癢且脫屑。乾癬則是免疫系統失調引起,常見厚重銀白鱗屑斑塊。兩者發病原因、外觀及治療方式皆不同。
問題2: 濕疹會自己好嗎?需要多久才能痊癒?
答案:輕微濕疹有時會自行緩解,但多數情況下需藥物或外用治療。急性濕疹多數可在一至數週內獲得改善,慢性或反覆發作者則可能需長期管理。
問題3: 濕疹會傳染給他人嗎?
答案:濕疹不是傳染性疾病,無法透過接觸、飛沫或共用物品傳染給他人。其發生與個人體質、基因及環境有關,請安心與他人相處。
問題4: 濕疹的主要原因和觸發因子有哪些?
答案:濕疹的主因包括遺傳、皮膚屏障異常和免疫反應。一般觸發因子有皮膚乾燥、過敏原、壓力、氣候變化、汗水和刺激性物質等,需針對個人情況避免。
問題5: 如何有效止癢和治療濕疹?
答案:治療重點在於保濕、避免刺激物和規律外用藥膏(如類固醇、免疫調節劑)。針對嚴重癢感可輔以口服抗組織胺藥。日常護理與避免誘發因素同樣重要,重症宜諮詢醫師。